BỆNH CÒI XƯƠNG DINH DƯỠNG
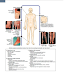
BỆNH CÒI XƯƠNG DINH DƯỠNG ĐẠI CƯƠNG: - Còi xương là bệnh loạn dưỡng xương do thiếu vitamin D (hoặc rỗi loạn chuyển hoá vitamin D) dẫn đến rối loạn chuyển hoá Canxi, Phospho là những yếu tố cần cho sự phát triển xương. - Bệnh còi xương là bệnh toàn thân, không chỉ ảnh hưởng đến hệ xương mà còn ảnh hưởng đến hệ thần kinh hệ cơ. Các TCLS thay đổi tuỳ theo thời kỳ tiến triển của bệnh. - Hay gặp ở trẻ nhỏ do cơ thể đang phát triển nên tăng nhu cầu vitamin D. 1. NGUYÊN NHÂN GÂY CÒI XƯƠNG: 1.1. Thiếu ánh sáng mặt trời: - Nhà ở chật chội, tối tăm. - Tập quán kiêng khem: + Trẻ nhỏ trong tháng đầu thường nằm phòng kín, trẻ lớn thì giữ trẻ trong nhà không cho tiếp xúc với ánh sáng mặt trời. + Sự kiêng giữ quá mức của bà mẹ có thai và cho con bú. - Mặc nhiều quần áo về mùa đông. - Thời tiết: mùa đông, nơi nhiều sương mù, vùng công nghiệp nhiều khói bụi à cản trở việc tiếp xúc với ánh nắng mặt trời của trẻ. 1.2. Chế độ ăn: - Thiếu sữa mẹ nuôi con bằng sữa bò: tuy trong sữa bò hàm lượng canxi cao hơn trong sữa mẹ nhưng tỷ lệ Ca/P không cân đối nên khó hấp thu canxi. - Trẻ ăn nước cháo hoặc bột quá sớm và nhiều (vì trong bột có nhiều a.phytic gây cản trở hấp thu calci ở ruột). - Chế độ ăn thiếu dầu, mỡ (vitamin D tan trong mỡ). 1.3. Các yếu tố thuận lợi: - Tuổi: trẻ < 1 tuổi hay bị còi xương do hệ xương đang phát triển mạnh nhất. - Trẻ đẻ non, đẻ thấp cân: + Do tích luỹ vitamin D và muối khoáng trong thời kì bào thai kém hơn, enzym chuyển hoá vitamin D cũng kém hơn. + Mà nhu cầu của trẻ này lại cao hơn. - Trẻ mắc các bệnh nhiễm khuẩn: nhất là nhiễm khuẩn hô hấp, tiêu hoá. - Trẻ bị các bệnh về gan mật: tắc mật bẩm sinh hay RL tiêu hoá kéo dài làm cản trở sự hấp thu vitamin D và Canxi. - Màu da: trẻ da màu dễ bệnh còi xương hơn trẻ da trắng do da màu gây cản trở tổng hợp vitamin D. 2. CÁC BIỆN PHÁP PHÒNG BỆNH: Phòng bệnh còi xương cần được bắt đầu khi trẻ đang ở trong bụng mẹ và tiếp tục trong những năm đầu. 2.1. Đối với mẹ: - Khi mang thai và cho con bú: phải ăn uống đầy đủ, nên ăn các thực phẩm giàu vitamin D (sữa, dầu gan cá, lòng đỏ trứng). - Ra ngoài trời nhiều. - Những bà mẹ ít có điều kiện tiếp xúc với as mặt trời cần uống thêm vitamin D dự phòng vào những tháng cuối của thai kỳ: + 1000-1200 UI/ngày trong quí III hoặc: + Một liều duy nhất 100.000 - 200.000 UI vào tháng thứ 7. - Hướng dẫn bà mẹ: nuôi con bằng sữa mẹ và cho trẻ tắm nắng sớm. 2.2. Đối với con: a) Giáo dục bà mẹ về cách nuôi con: - Đảm bảo nuôi con bằng sữa mẹ. - Sau khi cai sữa vẫn đảm bảo cho trẻ mỗi ngày 200 ml sữa. - Ăn sam đúng và đủ các thành phần theo ô vuông thức ăn, đủ Calci, VTM D và lipid. - Không kiêng khem. b) Tắm nắng: - Có thể thực hiện từ tuần thứ 2 sau đẻ. - Tắm nắng cho trẻ hàng ngày, vào lúc sáng sớm hoặc chiều muộn, thời gian tăng dần. - Khi tắm nắng cho trẻ để hở chân tay, lưng, bụng trẻ. - Với trẻ lớn: cho trẻ chơi ngoài trời vào thời gian thích hợp. c) Phòng bệnh bằng vitamin D: - Là phương pháp hiệu quả cần được chỉ định cho trẻ đẻ non, đẻ thấp cân, nhà ở chật chội nhưng cần phải thận trọng (phải theo phác đồ). - Với những gia đình tuân thủ được điều trị: + Liều 400 UI/ ngày. Hoặc: + Liều 1500 - 1600 UI/ngày kèm theo Canxi, Phospho (với trẻ nhẹ cân). + Bắt đầu dùng từ tuần thứ 2 sau đẻ và kéo dài tới 12 tháng (hoặc 18 tháng). - Với những gia đình không có điều kiện chăm sóc y tế thường xuyên: dùng liều cao 200.000 UI, 6 tháng 1 lần, hoặc 5 tháng 1 lần với trẻ ít tắm nắng. - Với những trẻ ít được chăm sóc: dùng liều cao 600.000 UI bắt đầu từ khi sinh (có thể giúp bảo vệ trẻ từ 6 tháng tới 1 năm). 3. SINH LÍ BỆNH: 3.1. Nguồn cung cấp vitamin D: - Nội sinh: + Vitamin D được tổng hợp trực tiếp ở da từ 7-Dehydro cholesterol dưới tác dụng của tia tử ngoại (chuyển thành Vitamin D3). + Mức độ tổng hợp được rất khác nhau tuỳ theo khí hậu, mức ô nhiễm không khí, mức độ chiếu nắng mặt trời và sắc tố da. + Đây là nguồn cung cấp chủ yếu (khoảng 80% nhu cầu của cơ thể). - Ngoại sinh: + Lấy từ thức ăn: Vitamin D từ nguồn này thường rất ít 20 - 40 UI/ngày. + Vitamin D được hấp thu ở ruột non nhờ tác dụng của muối mật. + Một số thức ăn giàu Vitamin D: sữa, dầu gan cá, lòng đỏ trứng (Vitamin D3); các loại nấm (Vitamin D2). 3.2. Chuyển hoá vitamin D: - Vitamin D được protein huyết tương vận chuyển và tập trung ở gan. - Ở gan nó chuyển thành 25.OH.D3 hoặc D2. Chất này trở lại máu rồi tới thận. - Ở thận: nó chuyển thành 1,25 (OH)2 D3, hoặc D2. Chất này chính là hoạt chất hoạt tính chủ yếu của Vitamin D vì chỉ nó mới có tác động trực tiếp lên bộ phận đích là niêm mạc ruột, tổ chức xương và ống thận à vận chuyển calci và Phospho . - Sự tổng hợp 1,25 (OH)2 D3 ở thận được điều hoà một cách chặt chẽ theo cơ chế feedback tuỳ theo nhu cầu của cơ thể về Calci và Phospho. - Nội tiết tố tuyến cận giáp cũng tham gia vào việc điều hoà sinh tổng hợp này. 3.3. Vai trò sinh lí của vitamin D: - Ở thành ruột: tạo thuận lợi cho việc hấp thu calci, phospho do : + Sự tổng hợp một protein mang calci (CaBP-calcium binding protein) tại diềm bàn chải của TB biểu mô ruột. + Tăng tạo Canxi ATPase tại diềm bàn chải ruột. - Ở xương: kích thích chuyển calci gắn vào xương nhờ hormon cận giáp. - Ở thận: tăng tái hấp thu calci dưới ảnh hưởng của hormon cận giáp. 3.4. Tóm tắt cơ chế bệnh sinh : - Khi thiếu Vitamin D sẽ là giảm hấp thu Calci tại ruột, calci máu giảm làm tăng tiết hormon cận giáp trạng. - Tình trạng cường giáp sẽ dẫn tới hai hậu quả: + Giảm tái hấp thu Phosphat ở ống thận à giảm Phosphat máu à gây ra các dấu hiệu RL chức năng hệ thần kinh như kích thích, vã mồ hôi. + Huy động Calci ở xương vào máu gây loãng xương. 4. TRIỆU CHỨNG: 4.1. Lâm sàng: Các triệu chứng lâm sàng phụ thuộc vào thời kì của bệnh. 4.1.1. Triệu chứng toàn thân: a) Các biểu hiện ở hệ thần kinh: - Các triệu chứng thần kinh xuất hiện sớm. Nhất là thể tiến triển cấp tính. + Trẻ quấy khóc, ngủ không yên giấc, hay giật mình do thần kinh bị kích thích. + Vã mồ hôi nhiều ngay cả khi trời mát, buổi đêm (mồ hôi trộm). + Do hai tình trạng trên à rụng tóc gáy (dấu hiệu chiếu liếm), mụn ngứa ở bụng, lưng. - Đối với còi xương cấp có thể có các biểu hiện của hạ calci máu: cơn khóc lặng, hay nôn, nấc khi ăn. Tiếng thở rít thanh quản. Có thể co giật do hạ Calci máu. b) Trẻ chậm phát triển vận động: chậm biết lẫy, bò c) Trẻ chậm mọc răng. 4.1.2. Các biểu hiện ở hệ xương: - Thường xuất hiện muộn hơn. - Tuỳ theo tuổi bị bệnh mà trẻ biểu hiện ở các xương khác nhau a) Xương sọ: - Mềm xương sọ. + Dấu hiệu Craniotabes: Ấn nhẹ đầu ngón tay vào giữa xương thấy xương lõm xuống, khi rút ra xương lại trở lại như cũ (giống tay ta ấn vào quả bóng bàn) + Dấu hiệu chỉ có giá trị với trẻ > 3 tháng. - Thóp rộng, bờ thóp mềm, chậm liền. - Có bướu trán, đỉnh, chẩm. b) Xương hàm: - Biến dạng xương hàm. - Xương hàm dưới phát triển chậm. - Nửa trên xương hàm trên úp quá mức àbẹp 2 bên hoặc vòm miệng sâu. c) Răng: - Răng mọc chậm, lộn xộn. - Men răng xấu và sâu. d) Xương lồng ngực: - Lồng ngực biến dạng: có thể “ngực gà” hay ngực “hình chuông”. - Chuỗi hạt sườn: do sụn sườn phì đại tạo nên. Sờ thấy phía trước ngực, có thể như 1 chuỗi tràng hạt. - Rãnh Filatop-Harrison: + Là rãnh phía dưới vú, chạy chếch ra 2 bên. + Là hậu quả của bụng chướng và xương sườn bị mềm. e) Xương cột sống: gù, vẹo. f) Xương chậu: hẹp. g) Xương dài: Thường biểu hiện muộn hơn - Các đầu xương phì đại thành vòng cổ tay, chân. - Xương chi dưới bị cong: chân vòng kiềng hay chữ X. 4.1.3. Cơ và dây chằng: - Trương lực cơ giảm (cơ nhẽo, bụng to bè). - Dây chằng lỏng lẻo. 4.1.4. Thiếu máu thiếu sắt: - Xảy ra khi còi xương nặng. - Biểu hiện: da xanh, gan lách to. 4.2. Cận lâm sàng: 4.2.1. Các biến đổi sinh học (trong máu và nước tiểu): - Phosphatase kiềm tăng: thường xuất hiện sớm (bình thường: 40 - 140 đơn vị). - Phospho máu bình thường hoặc giảm nhẹ. - Phospho niệu tăng (do sức tái hấp thu phosphat của ống thận giảm). - Calci máu: bình thường hoặc giảm. - Calci niệu: giảm. - CTM: thiếu máu nhược sắc nhẹ do thiếu Fe. - Ngoài ra, có thể có: + Định lượng 25-OH-D3 giảm và PTH giảm. + Dự trữ kiềm giảm, toan máu nhẹ. + Acid amin niệu tăng. + Citrat niệu giảm, toan máu nhẹ. 4.2.2. Xquang xương: các biến đổi này thường xuất hiện muộn hơn - Chậm cốt hoá: các điểm cốt hoá xuất hiện muộn (dấu hiệu thường thấy). - Xương chi: có bất thường của đầu xương như: + Điểm cốt hoá muộn. + Đầu xương to bè ra. + Đường cốt hoá nham nhở, lõm xuống. + Thân xương: loãng xương, mất chất vôi, có thể thấy gẫy xương. - Xương sọ: chậm cốt hoá, sọ hẹp lại. - Xương lồng ngực: có dấu hiệu nút chai. - Xương cột sống: có thể thấy đường viền đôi ở cột sống. 5. CHẨN ĐOÁN: 5.1. Chẩn đoán xác định: dựa vào các TCLS và CLS như trên - Muốn chẩn đoán còi xương sớm cần khám trẻ một cách hệ thống, tỉ mỉ, nhất là trẻ từ 4 tới 12 tháng. + Giai đoạn sớm: dựa vào các dấu hiệu thần kinh thực vật, phosphatase kiềm. + Giai đoạn toàn phát: dựa vào triệu chứng lâm sàng, Phosphatase kiềm và X-quang. - Thường được chẩn đoán nhờ các dấu hiệu ở xương. - Đôi khi phát hiện do biểu hiện giảm calci máu, co giật, co thắt thanh quản. 5.2. Chẩn đoán phân biệt: 5.2.1. Còi xương thứ phát: - Một số bệnh thận: + Bệnh ống thận mạn tính. + Loạn dưỡng xương do thận trên bệnh nhân thiểu năng cầu thận - Một số bệnh của hệ tiêu hoá: + Bệnh gan ruột: bệnh đường ruột mạn tính, rò mật. + Bệnh kém hấp thu. - Một số thuốc chống động kinh dùng kéo dài gây rối loạn men tạo điều kiện cho còi xương. 5.2.2. Còi xương kháng vitamin D: - Typ I: do thiếu 1 hydroxylase ở thận. - Typ II: do kháng lại thể hoạt hoá cuả Vitamin D. Thường kèm theo rụng tóc. - Còi xương kháng Vitamin D giảm phosphat trong máu có tính chất gia đình. 5.2.3. Các bệnh xương hiếm gặp: - Mềm xương bẩm sinh. - Bệnh loạn dưỡng sụn. - Tạo xương bất toàn kiểu Porak - Durant. 5.3. Chẩn đoán thể bệnh: a) Theo thời kì: - Thời kì khởi phát: nổi bật là dấu hiệu TKTV, có thể có dấu hiệu mềm xương, phosphatase kiềm tăng. - Thời kì toàn phát: đủ các triệu chứng lâm sàng và CLS. - Thời kì hồi phục: hết triệu chứng TKTV, Xquang xương đọng chất vôi, đường cốt hoá rõ, Phosphatase kiềm giảm. - Thời kì di chứng: không có triệu chứng TKTV, các xét nghiệm về bình thường, chỉ còn di chứng ở hệ xương. b) Theo mức độ: - Độ I (thể nhẹ): chủ yếu là triệu chứng TKTV, biểu hiện ở xương ít, khỏi không có di chứng. - Độ II (thể trung bình): các biểu hiện lâm sàng rõ, toàn trạng bị ảnh hưởng, thiếu máu nhẹ. - Độ III (thể nặng): các biểu hiện ở xương rất nặng, giảm trương lực cơ, thiếu máu rõ. c) Theo tiến triển: - Còi xương cấp: thường gặp ở trẻ 6 tháng tuổi, đẻ non, triệu chứng tiến triển nhanh, chủ yếu là triệu chứng thần kinh, mềm xương, phosphatase kiềm tăng cao. - Bán cấp:tiến triển chậm, thường từ tháng thứ 9 - 12. Có dấu hiệu quá sản của tổ chức xương. - Thể tái phát: chủ yếu dựa vào Xquang. 6. ĐIỀU TRỊ: 6.1. VitaminD: - D2 (Ezgocalciferol) và D3 (Cholecalciferol). - Khi gia đình trẻ thực hiện được thuốc nghiêm túc: + Liều: 2.000 - 4.000 UI/ngày x 4 - 6 tuần. + Khi có bệnh cấp tính hoặc NK cho 10.000 UI/ngày x 10 ngày. + Biệt dược: Infadin: 800 UI/giọt à 3-5 giọt/ngày. - Khi gia đình không thực hiện được: dùng một liều duy nhất 200.000 UI (5mg) Vitamin D. 6.2. Điều trị bằng tia cực tím: - Ngày nay ít sử dụng. - Thời gian chiếu mỗi lần từ 3-5 phút đèn cách da 1 mét. - Mỗi đợt 20 buổi. 6.3. Điều trị phối hợp: - Uống thêm các loại Vitamin khác. - Canxi: + Nếu chế độ ăn giàu Calci thì không cần bổ sung. + Nếu thiếu à dùng muối Calci 1 - 2 g/ngày. + Nếu có hạ Ca++ máu (< 0,75 mmol/L hoặc co giật): Calci gluconat 10% 1-2 ml/kg/1 lần truyền. Có thể nhắc lại 6h 1 lần (không quá 3 ngày). Sau đó cho uống Vitamin D. - Chế độ ăn đầy đủ dinh dưỡng, nhất là Protein và mỡ (hoà tan Vitamin D). 6.4. Đánh giá hiệu quả điều trị: - Các chỉ số sinh học về bình thường: + Phospho máu về bình thường trong 1 - 2 ngày, rồi Calci trong máu về bình thường (nếu Calci giảm). + Phosphatase kiềm về bình thường (sau 1 vài tháng). - Tổ chức calci hoá (dấu hiệu đầu tiên trên X quang của khỏi bệnh): + Sau 3 tuần tới 1 tháng thấy xuất hiện 1 đường viền vôi hoá tách biệt ra bằng một vệt sáng. + Sau 8 tháng: hình dạng xương trở lại qui luật. Còn các biến dạng xương thì không phục hồi (phải điều trị chỉnh hình).









Post a Comment