BỆNH β - THALASSEMIA
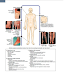
β - THALASSEMIA 1. Đại cương: - Thalassemia là: một bệnh di truyền do RL tổng hợp các chuỗi polypeptide trong phân tử hemoglobin của hồng cầu. Tuỳ theo thiếu hụt tổng hợp chuỗi α hay β mà gọi là bệnh α Thalassemia hay bệnh β Thalassemia. - β Thalassemia là 1 bệnh di truyền do những đột biến điểm trên gen β-globin à dẫn đến rối loạn tổng hợp số lượng chuỗi õ trong phân tử hồng cầu: không tổng hợp hoặc giảm tổng hợp. 2. Phân loại: 2.1. Theo di truyền: - β0 Thalassemia: không tổng hợp được chuỗi β. - β+ Thalassemia: giảm tổng hợp chuỗi β. - β Thalassemia/HbE: thể phối hợp 2.2. Theo lâm sàng: - Thể nặng. - Thể trung bình - Thể nhẹ. 2.3. Theo cơ chế tan máu: - Do β không được tổng hợp hoặc giảm tổng hợp àchuỗi α dư thừa àα globin không hoà tan sẽ kết tụ trong HC gây tan máu ở ngoại biên và tăng sinh HC ở tuỷ nhưng HC không có chất lượng. 3. THỂ ẨN: - Không có triệu chứng tan máu trên lâm sàng. - Cận lâm sàng: + Các chỉ số Hb, MCV, MCH: bình thường. + Sức bền HC bình thường. + Điện di: thành phần Hb bình thường. + Chỉ phát hiện được qua phân tích ADN và nghiên cứu phả hệ. 4. THỂ NHẸ (thể dị hợp tử): * Lâm sàng: - Thiếu máu nhẹ (2/3 các trường hợp) - Không có vàng da, không có lách to. - Phát triển thể chất bình thường. * Cận lâm sàng: - Hb giảm nhẹ, HC nhỏ và nhược sắc (MCV giảm, MCH giảm). - Tỷ lệ HC lưới tăng nhẹ. - Sức bền thẩm thấu HC tăng. - Điện di: thành phần Hb thay đổi: + Hb A2 từ 3,5 - 9,5%. + Hb F tăng nhẹ 1- 5 %. + Hb A1 giảm nhẹ. * Gần như không có triệu chứng lâm sàng mà chỉ được chẩn đoán bằng các XN huyết học hoặc di truyền phả hệ. 5. THỂ NẶNG (đồng hợp tử β Thalassemia: không tổng hợp được chuỗi β): 5.1. Lâm sàng: - Biểu hiện lâm sàng sớm, thường được chẩn đoán lúc 6 tháng - 2 tuổi. - Biểu hiện thiếu máu tan máu mạn tính nặng. - Thiếu máu: + Xuất hiện sớm, từ từ, tăng dần. + Thiếu máu nhược sắc: da xanh nhiều hơn niêm mạc nhợt. + Mức độ từ trung bình tới nặng; thiếu máu ngày càng nặng. + Đáp ứng kém với truyền máu. - Vàng da mức độ nhẹ. - Lách to, gan to. + Lách to: có thể to tới độ IV, có hiện tượng cường lách. + Gan to, chắc, có thể xơ gan, suy gan. - Nước tiểu thường xuyên sẫm màu, có Urobilinogen. - Chậm phát triển cơ thể: + Trẻ nhỏ: SDD. + Trẻ lớn: chậm dậy thì. - RL nội tiết: ĐTĐ. - Triệu chứng nhiễm Fe: da màu đồng, gan to, tim to, có thể suy tim. - Biến dạng xương mặt: đầu to, gò má cao, trán dô, bướu đỉnh, mũi tẹt, răng cửa hàm trên vẩu. - Loãng xương các xương dài. 5.2. Cận lâm sàng a) Các biến đổi về huyết học: khá đặc hiệu. - Hb < 6 g/dl. - Thiếu máu nhược sắc: + MCV < 80 fl. + MCH < 27 pg. + MCHC < 30 g%. - Hình dáng HC bị biến đổi nặng nề: + HC to, nhỏ không đều. + Xuất hiện hình dạng bất thường: nhẫn, bia, giọt nước. + HC bắt màu không đều: chỗ sẫm, chỗ nhạt. - Đời sống HC: thời gian bán huỷ 7-15 ngày. - Sức bền thẩm thấu HC tăng?? - HC lưới tăng, có thể có HC non ra máu ngoại vi. - Điện di Hb: thay đổi thành phần Hb trên điện di là đặc hiệu cho chẩn đoán β- Thalassemia nặng: + Hb F tăng cao > 10-90%. + Hb A2 tăng >3,5%. + Hb A1 giảm nặng hoặc không có. b) Các biến đổi hoá sinh: - Sắt huyết thanh tăng, Transferin tăng, Feritin tăng. - Bilirubin tự do máu tăng trên 0,6 mg/ dl. - Urobilinogen có nhiều trong nước tiểu. Nếu tan máu trong mạch sẽ có Hb và hemosiderin trong nước tiểu. - Đo đời sống hồng cầu bằng kỹ thuật phóng xạ thấy thời gian bán huỷ HC ngắn chỉ 7 - 15 ngày - RL chức năng gan, thận. - RL nội tiết. 6. THỂ β Thalassemia/HbE (thể dị hợp tử kép): - Lâm sàng: giống thể nặng. - CLS: giống thể nặng nhưng điện di Hb thấy HbE tăng cao > 10%. + Hb E, Hb F tăng cao. + Hb A1 giảm nặng hoặc không có. - Thalasemia là một bệnh di truyền, hiện nay chưa có phương pháp điều trị đặc hiệu. - Đối với thể nhẹ không phải điều trị, song đối với thể nặng, thể có tan máu mạn tính thì cần phải điều trị tích cực. 7. ĐIỀU TRỊ: 7.1. Chống thiếu máu: - Truyền khối hồng cầu 10 - 20 ml/ kg àduy trì lượng Hb của trẻ ở giới hạn 80 - 110 g/ l. - Lưu ý: do nhu cầu phải truyền máu nhiều nên làm tăng nguy cơ gây nhiễm sắt. 7.2. Thải sắt: - Mục tiêu: duy trì cân bằng Fe ở mức bình thường, nồng độ Ferritin trong giới hạn bình thường. - Thuốc: + Desferal (Deferioxamin) 500 mg truyền nhỏ giọt dưới da trong 8 giờ/ngày hay tiêm bắp, theo dõi sắt huyết thanh để điều chỉnh liều điều trị. Hoặc: + Kelfer 75 mg/ kg/ ngày uống hàng ngày. 7.3. Acid folic: 5 mg/ngày để điều trị các đợt tăng nguyên hồng cầu khổng lồ trong cơn tan máu. 7.4. Cắt lách: - Chỉ định khi: + Có cường lách thứ phát. + Tăng nhu cầu truyền máu. + “Hội chứng dạ dày nhỏ" do lách quá to. - Lưu ý: sau cắt lách dễ có nguy cơ nhiễm khuẩn nặng nên cần có biện pháp phòng ngừa. 8. PHÒNG BỆNH: - Phát hiện người mang gen dị hợp tử ở những quần thể có nguy cơ cao. - Tư vấn di truyền cho những người mang gen dị hợp tử không kết hôn với nhau. - Chẩn đoán trước sinh nếu tư vấn di truyền trước hôn nhân thất bại.









Post a Comment